
El mercado interior busca multinacionales paneuropeas en el sector de la Salud para atender la alta demanda de servicios de telemedicina. Esta es una de las más claras conclusiones de varios de los informes que diagnostican el metabolismo del negocio de la telemedicina en Europa. Uno de ellos, el de Mordor Intelligence, de la multinacional india de gestión de citas online, asegura que esta modalidad de atención médico-sanitaria también ha eclosionado en el Viejo Continente a raíz de la epidemia. Dentro de un movimiento mundial en el que se ha adoptado la fórmula online para atender las necesidades clínicas. Otros estudios como el del Paris Region Institute se hacían eco de que, ya en abril de 2020, en plenos confinamientos sociales generalizados en todo el planeta y por el que atravesaba también la sociedad francesa, el número de tele-consultas en la segunda economía del euro superaron las 10.000 por semana. Un año más tarde, en abril de 2021, se superaron el millón de atenciones telefónicas semanales. Es decir, se multiplicaron por 100. Es, a juicio de los expertos de este think tank parisino la dinámica y el elemento esencial de este mercado en Europa: su crecimiento.
Aunque también cuentan más factores. Entre los que cita los incrementos de gasto sanitario, el aumento de las preferencias de los pacientes por la asistencia en remoto o las cada vez mayores presiones por la atención de enfermedades crónicas en la región. El envejecimiento poblacional ha hecho que, por ejemplo, el cáncer, aunque no sea una dolencia asociada a la edad, rebasara ya en 2018 los 12 millones de afectados según Globocan. De igual modo, el sector ha sido uno de los que más han proliferado entre las startups de la región. Por ejemplo, HealthHero, se lanzó en agosto de 2020 para atender precisamente la demanda de telemedicina. Pese a que factores como los requerimientos legales, los procedimientos de reembolsos, las elevadas exigencias de capital inicial o el respaldo de la asistencia física sigan siendo aún obstáculos que deben salvar las compañías que deciden adentrarse -o consolidar su presencia- en este mercado.
Para los analistas de Mordor, el mHealth ha sido el segmento de mayor crecimiento durante el periodo de pandemia. Europa ha sido una de las latitudes donde más ha proliferado el uso de la telefonía móvil para atender cuestiones relacionadas con la Salud. Con una alta permisividad e incitación al negocio por parte de las autoridades regulatorias europeas. En diciembre de 2020, el National Institute for Health and Disability Insurance (INAMI-RIZIV) europeo lanzó ya un plan piloto para conectar las monitorizaciones en remoto de pacientes Covid antes y después de su hospitalización, como parte de un proyecto de integración médica esencial mediante aplicación digital. Todo un espaldarazo a una iniciativa que puede encauzar la gestión de enfermedades de carácter crónico en aspectos como el cuidado preventivo, la vigilancia y supervisión estrecha del paciente o la traslación de información y tratamiento urgente por el uso de su alta tecnología. Un botón de muestra de ello ha sido la puesta en marcha, en enero de 2021, desde la aplicación de salud de Rehappy, de un directorio de pacientes de atención permanente en Alemania. Pero, en general, el desarrollo de nuevos servicios telemático y de agentes económicos en liza ha sido una constante en este segmento. Con todavía gran potencial de crecimiento. Mordor otorga al sector de telemedicina un CAGR del 18,8% anual entre 2021 y 2026 en Europa.
La focalización de los avances tecnológicos está siendo la piedra angular sobre la que se edifican las estructuras de los nuevos players. Aunque también entran en juego alianzas empresariales y por supuesto fusiones y adquisiciones para adquirir mayores cuotas de mercado. A escala global, incluso. Otro aliciente para que en Europa se formalicen respuestas corporativas para ganar en tamaño y abordar su gran segmentación, motivada especialmente por razones geográficas. Una característica propia de la era pre-pandémica. Porque ya en abril de 2019 Boston Scientific ya firmaron un parternariado estratégico con Wellframe para la gestión de soluciones sanitarias on line y educación personalizada a pacientes que, en apenas dos años, ha dado lugar a una de las soluciones digitales de mayor desarrollo y a más larga escala. En aspectos como el del Electronic Medical Records, de gráficos y análisis clínicos online, los sistemas PACS de imágenes de archivo o los servicios RFID de localización y autentificación de pacientes y personal y material médico.
En marzo de 2020, Kry, una start-up sueca, lanzó su plataforma corporativa Care Connect, como una herramienta para profesionales médicos dirigida a conducir las consultas durante los meses iniciales de epidemia. Un mes antes, en febrero, CompuGroup, compañía alemana de software especializado en el sector sanitario, adquirió Cerner Healthcare IT Assets, que incluía un negocio de tratamiento sanitario integrado con el que lanzó un sistema de información sanitaria para su empleo en Alemania y España por 248 millones de dólares que se ha expandido y ampliado su posición en el mercado tras los programas de vacunación del Covid-19.
Las autoridades e instituciones europeas también apoyan sin fisuras esta estrategia. Bruselas apuesta por avances en lo que denomina la Next Generation de los cuidados médicos en Europa. Así lo ha dejado plasmado en la reciente Conferencia Europea de Salud de mediados de enero en Helsinki, donde ha animado a empresas y a inversores a “exhibir mayor músculo financiero y corporativo en favor de las más rompedoras innovaciones y soluciones tecnológicas” en el área médico-sanitaria. En 2022 los players del mercado europeo estarán sometidos a cambios al igual que los pacientes. Es un ejercicio de transformación. En la atención a planes de recuperación, el reforzamiento de los sistemas sanitarios públicos, inversiones en digitalización y modificaciones de estrategias corporativas. También de nuevos paradigmas en la concepción social del servicio médico personal. Después de que se hayan invertido 673.000 millones de euros en resiliencia y reanudación de las cadenas de valor, de los que 13.000 millones estuvieron destinados a gastos de capital en avances de innovación y tecnológicos en el sector. El ejercicio 2022 será -advierte la Comisión- “el epicentro de este transcendental viraje en el negocio sanitario europeo”.
Este desafío también fue desglosado por los más de 120 expertos médico-sanitarios y del orden tecnológico-digital que se congregaron en la capital finlandesa. Con la connivencia del Ejecutivo comunitario que respaldará desde el septenio presupuestario actual 2021-27 con 5.300 millones de euros a través del Programa EU4Helath, todas aquellas políticas que inculquen valor añadido al sector sanitario europeo. En diez terrenos concretos, englobados en cuatro bloques temáticos que van desde la aceleración de la prevención, la promoción y la cooperación de enfermedades hasta la instauración de las ventajas transfronterizas de la telemedicina para mejorar, en último término, la capacidad de respuesta de cada sistema sanitario nacional, pasando por la mejoría de servicios y suministros médico-sanitarios y, por supuesto, el fortalecimiento de los modelos de Salud, en materia de resiliencia y eficiencia, con aportaciones masivas de herramientas que utilicen el análisis económico y de datos, y cualquier otra tendencia de digitalización.
El Ministerio de Sanidad español viene publicando desde junio pasado los procedimientos para la participación en las acciones conjuntas del programa de salud EU4Health. Apenas tres meses más tarde de la aprobación del reglamento en Europa.
Un mercado efervescente en España
España ha hecho los deberes, en 2021, en el segmento de la telemedicina. Porque, en línea con los principales operadores europeos, el 62% de los pacientes utilizaron el pasado año el sistema de telemedicina, según Capterra, firma proveedora de software de intermediación a empresas. Por delante de países como Canadá -con un 56%- o Reino Unido (54%) y a gran distancia de sus socios europeos, Alemania, Italia y Francia. La pandemia “ha cambiado la forma de relacionarnos y la forma de interactuar, incluso, con los servicios médicos”, dicen los expertos de la plataforma, que reflejan que el 92% de los encuestados que realizaron teleconsulta en su muestra mundial, lo hicieron por primera vez, aunque las preferencias varían en función de cada país. Capterra tomó ha tomado como referencia los países de: Alemania, Francia, Italia, Reino Unido, Países Bajos, España, Canadá y Australia, encuestando a un total de 8.160 personas.
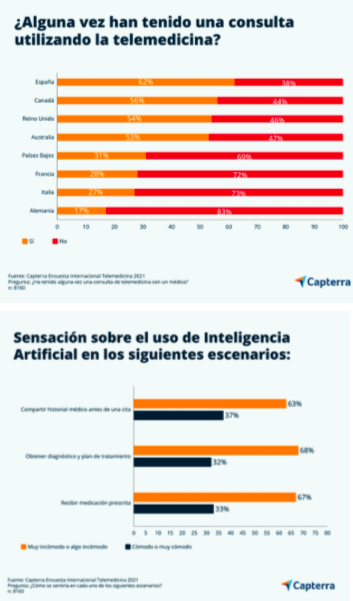
Pero, sobre todo, las empresas vinculadas a este negocio han tomado conciencia de avanzar en sus procesos de IA. Una de las nuevas herramientas son los denominados chatbots, sistemas de mensajería instantánea que preguntan al paciente los síntomas y, basados en la información y la interacción, determinan si la persona necesita una visita presencial, aclaran en Capterra, cuyos analistas indican que un chatbot dotado de una tecnología más avanzada, “podría diagnosticar y prescribir medicamentos, lo que implicaría un cambio radical en la relación médico-paciente“. En este contexto, el 36% de los encuestados no están seguros de las posibles ventajas que pueda conllevar este tipo de tecnología y el 35% considera que el principal beneficio es una asistencia más rápida.
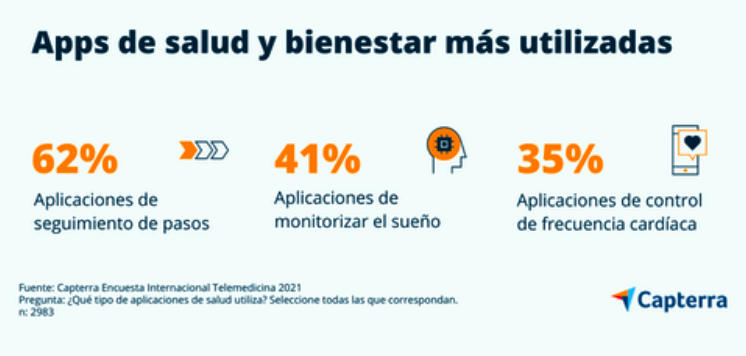
La incomodidad es el término -admite el informe- “más repetido” cuando se trata de señalar la posición de los pacientes sobre si la IA debería diagnosticar o prescribir un medicamento. “Aún no hay confianza en este tipo de análisis”, alertan. “Lo mismo ocurre con el hecho de compartir el historial médico del paciente con un asistente virtual”. A pesar de estos datos, la mayoría de los encuestados (el 61%) juzga importante o muy importante consolidar la IA y otras tecnologías para mejorar la experiencia del paciente. Los países que más precisan este punto son Italia, con un 79%, y España con un 72%. Más complacientes son respecto al uso de apps móviles: el 38% declara haberla utilizado al menos una en alguna ocasión. Con Reino Unido liderando la lista de países que utilizan este tipo de aplicaciones, con el 43%, seguida de Canadá, con un 42%, e Italia, con un 40%. Asimismo, la encuesta indica que la mayoría de los encuestados que usa app de salud (60%) la ha instalado sin que haya sido recomendada por un médico. En especial, tanto en Alemania como en Países Bajos. Mientras que los países con mayor porcentaje de usuarios que hacen uso de estas aplicaciones por consejo médico son Italia (45%) y España (41%).
En este contexto, el estudio de Capterra revela que España es uno de los países más involucrados en la adopción de tecnología médico-sanitaria ya que es el que más la ha usado y uno de los que más se preocupa tanto por los datos que se comparten en las aplicaciones de salud como por la revolución y beneficios que disciplinas como la IA pueden aportar a ella. De igual manera que el informe atestigua que los encuestados en España “tienen tendencia a utilizar cierta tecnología de salud cuando es recomendada por un médico”. Un equilibrio altamente valorado, porque -explica el estudio- “una correcta combinación de privacidad de datos y profesionalidad médica podría impulsar el uso de esta tecnología, convirtiendo al país en un líder en adopción del uso”.
Algunas compañías españolas -varias de ellas cotizadas-, con intereses en este mercado repasan sus estrategias en marcha y las perspectivas que manejan desde sus consejos de administración.
Mapfre. Fuentes de la multinacional aseguradora española explican que la estrategia se dirige de forma clara al seguro de salud, un ramo que es muy cercano a la persona y que tiene un gran potencial en el presente y el futuro de la industria aseguradora. Llevamos creciendo por encima del mercado varios años, y en 2021 hemos duplicado el crecimiento del sector, según los datos publicados por ICEA. De hecho, “superamos ya el año pasado el millón de asegurados en este ramo”. La estrategia de crecimiento de Mapfre “se debe a una continua mejora de nuestros productos y servicios, así como de la atención a los clientes”.
Además -enfatizan desde la compañía- “hemos ido incorporando los avances tecnológicos y los servicios más punteros de medicina y telemedicina (técnicas quirúrgicas como la cirugía robótica en cáncer de pulmón o la cobertura de la detección de cáncer de colon dentro de su programa de medicina preventiva), entre otras muchas acciones”.
Por otro lado, Mapfre ha cerrado acuerdos con otras compañías que comparten nuestra misma filosofía de posicionar al cliente en el centro del servicio, y así poder expandir los productos y servicios de salud de Mapfre a un público más amplio. Una muestra reciente es el acuerdo que acabamos de firmar con Banco Mediolanum para que comercialice entre sus clientes nuestros seguros de salud a través de la red de más de 1.500 family bankers de la firma.
Asimismo, “nuestra apuesta por la salud se ve claramente en la creación de Savia, la plataforma de salud digital del Grupo”, que está a punto ya de cumplir tres años de existencia. “Se trata de una startup que surgió con el objetivo de dar todo el servicio de salud digital que las personas podrían necesitar, aunque no quieran/puedan contratar un seguro como tal”, aclaran las mismas fuentes de la firma. Esta plataforma se enmarca en la apuesta de Mapfre por la innovación y la digitalización, y se dirige aquellas personas que no cuentan con un seguro privado de salud en España. Dentro de los servicios de telemedicina que ofrece Savia destacan algunos como el de la videoconsulta, el chat médico o el evaluador de síntomas, entre otros.
La creación dentro de un Grupo asegurador como Mapfre de una startup de servicios de salud, como es Savia, absolutamente digital y “muy centrada en el dato, ha representado una gran innovación en la estrategia de la compañía”.
En consecuencia, desde Mapfre, “hemos hecho un gran esfuerzo por mejor nuestros servicios, incluir nuevas coberturas e incorporar las últimas tecnologías en telemedicina para responder al crecimiento de la demanda que ha traído consigo la pandemia”. De igual forma que “hemos puesto a disposición de nuestros clientes soluciones para mejorar su experiencia digital, dado que hemos incorporado más servicios de telemedicina en nuestros seguros de salud”. Algunos de los más relevantes son la receta electrónica, la gestión online de reembolsos, la videoconsulta psicológica, así como la interpretación online de las analíticas. Además, a través de la app de Mapfre Salud, los asegurados “pueden realizar consultas médicas por videollamada, hablar con un especialista a través del chat, liquidar sus gastos médicos y farmacéuticos y solicitar una cita online de forma ágil y cómoda”.
Por otra parte, desde hace casi dos años, las prescripción y autorizaciones de prestaciones como la resonancia o intervenciones quirúrgicas pueden ser ejecutadas directamente por parte de los profesionales médicos a través de una plataforma digital, evitando que el asegurado tenga que efectuar trámite administrativo alguno, uno de los objetivos principales de la compañía. “A día de hoy, Mapfre cuenta con la gama de seguros de salud más amplia del mercado, desde los que permiten libre elección de médico”, a través de la modalidad de reembolso, hasta otros más asequibles, como Tú eliges, con acceso a los mejores especialistas, pruebas diagnósticas y lo último en telemedicina. “Contamos con 15 centros médicos propios y con acuerdos con más de 270 centros médicos concertados y más de 31.000 profesionales para ofrecer el mejor servicio a nuestros clientes”, matizan en la compañía.
SegurCaixa Adeslas. Para la compañía que pertenece al Grupo Mutua Madrileña, líderes en el ramo de los seguros de salud con Adeslas, “con una cuota del 30% del mercado”, la telemedicina es un ámbito de negocio que ya venía desarrollando con fuerza en la firma antes de la pandemia. La emergencia sanitaria “solo ha venido a incrementar la exigencia de servicios de fácil acceso, cada vez más simples y personalizados”, y ha generalizado su uso ante “las dificultades para desarrollar la asistencia médica de forma presencial”, dicen fuentes de la compañía participada por CaixaBank. “La evolución hacia nuevos modelos de negocio es acelerada, por lo que resulta esencial enfocarse en ser muy competitivos en el core del negocio y, al mismo tiempo, buscar las soluciones tecnológicas y digitales, que nos permitan ampliar y complementar servicios y coberturas”, precisan.
La aparición de ecosistemas digitales en los que el cliente tiene un rol muy activo abre la puerta a automatizar procesos de suscripción y cotización, y facilita también una mayor accesibilidad a los servicios que ofrecemos, lo que implica “importantes avances tanto para el asegurado como para la compañía”. Esencialmente, porque “permite que la aportación de valor sea continua y de mayor alcance en su itinerario de salud y consumo de servicios, respondiendo de manera ágil, adecuada, pertinente y precisa a lo que el cliente necesite en cada momento”. Para afrontar estos cambios, “estamos trabajando en muchos ámbitos, que van desde un cambio organizativo, donde la transformación tecnológica ocupa un papel muy destacado, porque implica cambios en las metodologías de trabajo”. En este aspecto, cabe destacar la incorporación del concepto Agile, que trata de buscar un mayor y más rápido impacto en la implementación de los nuevos procesos, muy enfocados a la experiencia del cliente y la mejora de nuestras iteraciones con los profesionales sanitarios. Especial importancia adquiere -según enfatizan las mismas fuentes de la firma- el cambio cultural y de pensamiento dentro de la propia organización para “adecuarnos a los cambios que el mercado, los clientes y la propia sociedad nos están demandando”.
Las plataformas digitales de Adeslas tratan de configurar un ecosistema de servicios nuevos y complementarios a los ya existentes, incorporando la digitalización como elemento clave en el acceso y uso de los servicios.
“Nuestra plataforma Adeslas Salud y Bienestar es una de las piezas centrales en la estrategia por fomentar la prevención y la adopción de hábitos saludables entre nuestra cartera de asegurados, con las que pretendemos empoderarles y acompañarles en la gestión de su salud, motivándoles a la acción para crear nuevos hábitos y rutinas de cuidado efectivas que puedan mantener en el tiempo”. Además -insisten- “nuestros programas de salud, actualmente ya más de 30, abarcan las necesidades más prevalentes: la promoción de estilos de vida saludable en los campos de la nutrición, la actividad física, la higiene del sueño, en el terreno de la prevención y diagnóstico precoz de enfermedades relevantes, planes enfocados a la salud familiar, así como la atención en casos de enfermedades crónicas prevalentes como la diabetes, por ejemplo”. Esta oferta de programas está en continuo crecimiento, destacando como novedad más reciente la puesta a disposición de los planes de Salud Infantil en sus distintas etapas de desarrollo.
La plataforma también integra servicios sanitarios específicos -aseguran las mismas fuentes- para personas que requieren mayor soporte y acompañamiento como el coaching de salud que imparten profesionales de enfermería específicamente formados en este ámbito, para madres recientes, o bien para personas con condiciones crónicas o con riesgos de salud. Asimismo, “son de destacar los servicios de registro de indicadores útiles para el seguimiento de las condiciones del paciente y el asesoramiento médico a distancia (visitas virtuales o chat médico)”.
Estos servicios -aclaran desde SegurCaixa Adeslas- “están disponibles tanto en un ámbito general como en las líneas específicas destinadas a Orientación en Salud Infantil y en Salud psicoemocional”. La plataforma establece dinámicas para desafiar a nuestra población a cambiar en beneficio de su salud con retos y compromisos monitorizables con wearables.
Adeslas Salud y Bienestar continúa evolucionando en su ambición de ser el más completo centro de salud digital para nuestros clientes, tanto en el ámbito de los servicios de salud como con funcionalidades operativas que permiten que su itinerario de salud sea fácil y completo, dicen. “Dotamos a nuestros clientes de mayor autonomía y capacidades de autoservicio, siempre atentos a sus nuevas demandas”. En esa línea “ya hemos incorporado los servicios de tarjeta virtual y un nuevo buscador de cuadro médico que identifica los profesionales y centros médicos Adeslas más cercanos, al tiempo que permite localizar de forma rápida aquellos de uso más frecuente”. El buscador está integrado con los servicios de citación on line y facilita el acceso por videoconsulta al cuadro médico, a quienes hemos dotado también de receta electrónica privada para aumentar su capacidad resolutiva en la atención no presencial. “Seguiremos desplegando en próximos meses otras operativas de interés como la gestión de autorizaciones y reembolsos”. También “las gestiones habituales de la póliza, que están disponibles en nuestra web, estarán disponibles en esta plataforma, que está teniendo una extraordinaria aceptación entre nuestra cartera y ya ha superado los 480.000 usuarios registrados, con un crecimiento el año pasado del 231%, lo que sin duda, nos da motivos para continuar apostando por un mayor desarrollo de nuestros servicios digitales”.
Atrys Health representa, en síntesis, la medicina de precisión que llega a cualquier rincón sin limite de espacio o tiempo. La compañía considera que la telemedicina se ha convertido en una herramienta de primera necesidad en cualquier circunstancia y especialmente en situaciones de emergencia sanitaria como la que hemos vivido, o para ciertos colectivos que por diferentes razones no puedan desplazarse. Y los seguirá siendo de aquí en adelante. Desde su experiencia, consideran que España tiene un gran potencial para innovar en técnicas de diagnóstico y telemedicina, en parte debido a la digitalización de la historia clínica implantada en nuestro país. Además, con la implantación del Big Data podremos dimensionar mejor nuestros recursos y diseñar una oferta sanitaria a la medida de las necesidades de las personas.
Tal y como explica Isabel Lozano, consejera delegada de Atrys, "el principal objetivo es generalizar la telemedicina y acercar médicos y pacientes, independientemente del lugar en el que se encuentren. Con esa determinación, desarrollamos proyectos altamente digitalizados en la prestación de servicios diagnósticos de excelencia multiespecialidad a distancia para centros sanitarios privados y públicos, tanto españoles como internacionales". "En concreto, en algunas zonas de España donde el acceso a especialistas médicos es limitado, o en América Latina, donde la orografía complica la asistencia médica, la telemedicina es una herramienta muy potente que aproxima y mejora el sistema de salud. A nivel corporativo, hemos hecho una clara apuesta por aumentar nuestra presencia en Latam, adquiriendo compañías de alto valor añadido, como Axismed e ITMS, líder en telecardiología y teleradiología en Chile, y con importante presencia en Colombia, Brasil y también en Perú. De hecho, Atrys es líder global en diagnóstico online en lengua castellana, ya que realizamos más de 5 millones de informes diagnósticos a través de nuestra propia plataforma tecnológica", añade.
En cuanto a los servicios telemáticos de sus líneas de negocio, aplicaciones y recursos digitales, Isabel Lozano cuenta que en Atrys han dedicado todos sus esfuerzos, y continuaremos haciéndolo, en la prestación de servicios telemáticos de excelencia en diferentes especialidades médicas. "Desde hace muchos años, somos especialistas en cuatro áreas de diagnóstico remoto: telecardiología, teleradiología, teledermatología y teleoftalmología. La transformación que ha vivido la telemedicina y la incorporación de tecnologías de comunicación más potentes ha permitido acelerar la puesta en práctica de otras áreas y especialidades, como la teleconsulta, la monitorización activa de pacientes o la protección integral de espacios laborales".
Después de que la pandemia dejara patente que la asistencia médica a distancia cubre un amplio abanico de casos, pero se limita a una anamnesis sin la posibilidad de exploración física ni el uso de pruebas complementarias, es decir, se da un consejo o una orientación al paciente, y, además, la poca disponibilidad de personal médico en puntos donde debería contarse con asistencia médica (como es el caso de las residencias de mayores, las empresas con gran número de trabajadores o localizaciones remotas con difícil acceso), en Atrys "hemos reforzado nuestro portfolio de servicio para poder dotar a cualquier centro asistencial de un sistema de telemedicina para dar asistencia sanitaria especializada y urgente, apoyando al personal sanitario presencial, dando acceso a equipos médicos multidisciplinares, y a especialistas en consultas de alta resolución".
Además, "hemos integrado en nuestra plataforma en la nube equipos tecnológicos adaptados a la necesidad de cada centro, desde equipos ligeros que se puedan usar en casa hasta torres de exploración de telemedicina o equipos de telemedicina portátiles; así, nuestros médicos y pacientes se comunican por video de alta definición, en incluso podemos realizar una exploración física remota en tiempo real: auscultación cardiaca o pulmonar, realizar un electrocardiograma o ver lesiones de la piel o de los oídos en tiempo real", explica Isabel Lozano. Asimismo, "con la mejora de los algoritmos de inteligencia artificial, nuestro sistema de triaje de casos se va perfeccionando para dirigir un paciente al especialista que mejor le va atender sin demora".
Izertis. Alberto Alonso, responsable de Desarrollo de Negocio de Salud de esta firma consultora tecnológica explica que, “sin duda, la pandemia y la imposibilidad de acercarse físicamente al médico de cabecera o los especialistas durante este largo periodo ha acelerado su proceso de adopción por pura necesidad”. Tanto es así -resalta- que ha subido más de un 100% en el número de usuarios, aunque aún queda mucho por hacer.
“Existen multitud de iniciativas en el sector privado, la mayoría de los grandes grupos de salud así como las aseguradoras de ámbito sanitario, ya han incorporado soluciones de telemedicina muy innovadoras para sus clientes”, aclara Alonso, para quien, sin embargo, en el sector público, que representa el 80% del mercado, la realidad es muy diferente. En algunas de las comunidades autónomas se han tramitado, en muchos casos de urgencia, procedimientos administrativos con objeto de proporcionar herramientas digitales a ciudadanos para conectarse por telemedicina con los profesionales de salud, pero “la mayoría de ellas aún no las tienen disponibles”. Porque, en su opinión, también “existe una serie de importantes barreras que dificultan el desarrollo de este tipo de sistemas, siendo la más importante la integración con los sistemas de historia clínica electrónica”.
Por ejemplo, para que el profesional pueda guardar el resultado de la videoconsulta, donde lo haría en su consulta o tener la información consistente para dar un diagnóstico o prescripción de una medicación desde el mismo aplicativo, asegura. A su vez, es necesario que el sistema de telemedicina se comunique con el historial de citas, con la receta electrónica o el historial de pruebas realizado para ese paciente. “Hasta ahora la telemedicina se ha ido basando en el contacto telefónico o en iniciativas aisladas de conexión remota a través de herramientas típicas de videoconferencia (Skype, Teams, Zoom u otros vehículos digitales), pero es cuestión de poco tiempo que tanto profesionales como pacientes dispongamos de unos mecanismos tecnológicos idóneos para hacer más eficiente esta forma de atención”. En pocos años -augura- “la mayoría de nosotros, para una buena parte de patologías que no tienen necesidad de auscultación o contacto físico, podremos minimizar la consulta física”.
El responsable de Desarrollo de Negocio de Salud de Izertis precisa que, como firma tecnológica y dentro de los beneficios extra que ofrecemos a nuestros empleados, se incluyen ventajas como los seguros de salud, que a su vez ofrecen servicios de telemedicina, por lo que “nuestros propios trabajadores pueden evitar en muchos casos el desplazamiento y fomentar un aprovechamiento de la jornada laboral más acorde con la conciliación personal, en caso de enfermedad”.
Sobre los servicios telemáticos que ha incorporado Izertis, Alonso recalca “estar trabajando en varias e interesantes iniciativas”. Por ejemplo, en un hospital de Madrid “estamos desarrollando un proyecto para facilitar la hospitalización domiciliaria de los pacientes”. La tendencia actual es minimizar las estancias en el hospital para liberar recursos y por propia satisfacción del paciente. En este caso lo que se busca es que, tras una cirugía, “pueda irse muy pronto para su casa, pero facilitando un control telemático en tiempo real de su adecuada evolución”. Para ellos se plantea el desarrollo de una plataforma que concentra varias funcionalidades. Desde la video-consulta, seguimiento de constantes vitales y alertas si hay anormalidad, hasta la generación de recetas, planificación de citas de seguimiento para los profesionales y un sencillo interfaz en el móvil para el empoderamiento de los pacientes.
En otro hospital de Asturias “estamos colaborando para la monitorización de pacientes de Covid persistente en casa, midiendo su fiebre y saturación con ayuda de un dispositivo IoT. El objetivo es ver cómo evolucionan este tipo de pacientes y hacer seguimiento pormenorizado de su gran diversidad de síntomas, explica. Un último desarrollo más en la línea con la innovación -afirma el directivo de Izertis- es la lectura de las constantes vitales grabando un vídeo de la cara con el móvil. Para ello realizamos la integración de un algoritmo de inteligencia artificial para la lectura, desde sistemas operativos iOS o Android, de algunos valores como la frecuencia cardiaca o la presión sanguínea. Este proceso -dice- se realiza aplicando una tecnología de última generación denominada imagen óptica transdérmica.
Catalana Occidente. Para Daniel Ciprés, director de Salud de Grupo Catalana Occidente, el salto que la digitalización está protagonizando y que seguirá liderando es de “suma transcendencia” para el ramo de salud. “Se trata de una tendencia que se ha acentuado con la pandemia y que, sin lugar a duda, ha llegado para quedarse”. El ejemplo más claro es el servicio de orientación médica telefónica o video-consulta médica, herramienta que, “en nuestro caso, está disponible las 24 horas, todos los días del año, a través de diversos canales (teléfono, web y app) y con el que nuestros clientes son atendidos desde el primer momento por médicos”. Gracias a las nuevas tecnologías -matiza Ciprés-, las aseguradoras podemos estar más cerca de los clientes y, además, somos capaces de ofrecer una respuesta rápida a los problemas que les puedan surgir. En este sentido, la tecnología nos permite unir atención y orientación personalizada a nuestros clientes por parte de un equipo de médicos especializados.
Pero además de estrechar la relación con el cliente, la digitalización “debe permitirnos, como grupo empresarial, mejorar nuestros procesos: simplificar la contratación de productos; ganar en eficiencia y en agilidad en lo relativo a la prestación de servicio; dotar de mayor flexibilidad a nuestros sistemas para ser capaces de ofrecer productos y coberturas a medida adaptadas a las necesidades de nuestros clientes”. En definitiva, la digitalización de los procesos contribuye a mejorar la eficiencia, reducir los tiempos de respuesta y, por ende, a mejorar la satisfacción del cliente.
En el área de los seguros de salud, por ejemplo, por efecto de la digitalización “los asegurados pueden desentenderse de la gestión de una parte muy importante de las autorizaciones tanto para acudir a especialistas como para realizarse las pruebas e incluso intervenciones que puedan necesitar”. De esta forma, se libera de trámites al cliente gracias a la prescripción electrónica que pueden realizar directamente los profesionales sanitarios”, lo que reduce los tiempos de respuesta y las posibles incidencias.
El director de Salud de Grupo Catalana Occidente pasa revista a los servicios telemáticos de la firma, donde la videoconsulta médica y la orientación médica telefónica son dos de los servicios de telemedicina que más han avanzado recientemente. A raíz de las necesidades surgidas por la pandemia, en Grupo Catalana Occidente “hemos dado un paso adelante, y hemos ofrecido a nuestros asegurados la posibilidad de realizar la consulta con los profesionales que forman parte del cuadro médico por vía digital”. Con este servicio, que puede utilizarse tantas veces como se necesite, el cliente recibe atención personalizada por parte de médicos especializados mediante un proceso muy sencillo e intuitivo. Al pedir cita, el cliente siempre tiene la posibilidad de optar por una consulta presencial o mediante videoconsulta.
Ciprés resalta otro claro ejemplo de “nuestra apuesta por la innovación para aportar soluciones a las necesidades de nuestros clientes”: el reciente acuerdo estratégico con Cuideo, firma líder en España en cuidados domiciliarios, para ampliar servicios destinados a las personas mayores. Fruto de esta alianza, fraguada a través de Seguros Catalana Occidente, Plus Ultra Seguros y Seguros Bilbao, “ofrecemos la opción de contratar un innovador dispositivo de teleasistencia con GPS que aumenta la autonomía de la persona sénior tanto dentro como fuera del hogar”. Entre sus funcionalidades destaca el botón SOS, que contacta directamente con el centro de contacto de la startup; un detector de caídas automático, con una tecnología capaz de identificar cualquier impacto; geolocalización, para que familiares y cuidadores sepan dónde se encuentra la persona; y soporte emocional mediante un sistema de habla-escucha, entre otros.
En cuanto a nuestra previsión del avance de la telemedicina de cara al corto y medio plazo, en Grupo Catalana Occidente “consideramos que lo importante es seguir poniendo a disposición de todos los asegurados servicios sanitarios de la mayor calidad ante cualquier circunstancia”. En esta línea, “consideramos fundamental conocer las necesidades de la sociedad, anticiparse a ellas y adaptar nuestros procesos y servicios a la situación, como ha sucedido durante los largos meses de pandemia”. Trabajar en esta línea de mejora pondrá de relieve las ventajas que puede suponer tener contratado un seguro de salud, especifica el directivo de Catalana Occidente, para quien “somos conscientes de que tanto el ramo como el propio sector asegurador se seguirá transformando en los próximos años como consecuencia del conocimiento adquirido de los riesgos y de los clientes, pero también por los nuevos patrones de consumo y las capacidades que nos proporcionará la evolución tecnológica”.
Asimismo -destaca- “las nuevas soluciones tecnológicas que se están desarrollando en el ámbito de la salud están ligadas a los dispositivos cuantificadores (o wearables)”. Por citar sólo algunos ejemplos, en el ámbito de la telemedicina se están diseñando soluciones para acompañar a los pacientes desde su estancia en el hospital hasta la rehabilitación en sus casas a través de la identificación del paciente, mediante una app de registro o mediante wearables. Por otro lado, los wearables pueden proporcionar información tanto sobre el tratamiento del paciente como los medicamentos que debe tomar o próximas citas médicas, entre otros muchos.
Vivaz. La marca de seguros de salud de Línea Directa Aseguradora considera que, “sin lugar a duda, la telemedicina está siendo una gran revolución”. Y la crisis del coronavirus ha acelerado su desarrollo e implementación de manera exponencial. “En Vivaz, ya éramos una marca nativa digital desde que salimos al mercado en 2017 pero en 2020 se realizó una gran inversión en tecnología para poder atender a nuestros clientes durante el confinamiento”. Asimismo, se puso en liza un esfuerzo en comunicación “para hacer llegar a los clientes la disponibilidad de ese servicio”. De esta manera, la atención telemática online se ha ido multiplicando debido a su gran aceptación.
En definitiva, la telemedicina ha supuesto un cambio de enfoque en la prestación del servicio médico. Ahora, además de atender a los pacientes de manera presencial, se abre un abanico de posibilidades con la irrupción de las nuevas tecnologías, explican fuentes de la compañía. Vivaz “siempre ha hecho una gran apuesta por los desarrollos tecnológicos por la propia naturaleza digital del negocio y el proyecto de telemedicina se lanzó con celeridad para adaptarse a la situación de la pandemia que vivían nuestros clientes”. Este desarrollo fue el inicio de una nueva etapa para el concepto de consulta médica. Actualmente ya se realizan cerca de 5.000 consultas telemáticas al mes.
Desde la firma se explica que, en el estallido de la pandemia en España, en marzo de 2020, “se puso en marcha desde Vivaz la App Médico Online para todos los asegurados de forma gratuita, independientemente del tipo de póliza, con el objetivo de que los asegurados pudieran usar su seguro sin salir de casa para consultas con medicina general y especialistas”. Y que esta app “tuvo una aceptación inmediata”. Vivaz, desde ese instante, “presta atención sanitaria también a través del móvil, mediante un servicio chat y video-consulta médica con un completo equipo de especialistas en medicina general, pediatría, psicología, ginecología, dermatología, nutrición, alergología, sexología y dietética y entrenamiento personal”.
A través de este servicio de telemedicina se han atendido casi 40.000 consultas por chat y por videoconferencia en 2021, más del doble que en 2020. Casi el 45% de estas consultas han sido de medicina general, seguido de las videoconsultas al pediatra, al nutricionista y al ginecólogo. Por tanto, este servicio, que se incluye ya en la App del seguro (App Vivaz gestión) sin necesidad de instalar una App independiente, vino para quedarse. Por supuesto, “sin sustituir al médico presencial, pero sí para estar presente cuando el cliente lo necesite”. Desde Vivaz, pues, estamos apostando por su continuidad porque el cliente lo está demandando.
Además de este servicio de telemedicina, desde la creación del seguro digital de Vivaz, ya está disponible para clientes y no clientes la App Vivaz Actividad, que premia a los usuarios por mantener unos hábitos de vida saludables. Desde la puesta en marcha de esta aplicación, “los usuarios han acumulado más de 75.000 millones de pasos, con una media anual en 2021 de casi 200.000 pasos al mes por usuario activo, y cerca de 21 millones de horas de sueño, lo que implica que cada usuario ha dormido más de siete horas una media de 88 días en 2021. “Este reto de actividad y sueño ha permitido a esos asegurados renovar sus pólizas con un descuento medio de casi 50 euros” aclaran en la compañía.

